Reacciones adversas a las inmunizaciones
Julio 2025
• TIPOS DE REACCIONES ADVERSAS
• ACTITUD Y PROFILAXIS FRENTE A LAS REACCIONES ADVERSAS DE LAS INMUNIZACIONES
Todo medicamento, incluidas las inmunizaciones, puede causar reacciones adversas leves, moderadas o graves. Se puede afirmar, por lo tanto, que la seguridad absoluta (ausencia de cualquier reacción adversa) no existe cuando se administra una inmunización o cualquier otro producto sanitario.
Las inmunizaciones, a diferencia de otros medicamentos, se administran a personas sanas con una finalidad preventiva y por ello es necesario que su perfil de seguridad sea máximo. Éste es un requisito esencial para que una población sana acepte una inmunización preventiva.
El desarrollo tecnológico en los procesos de fabricación alcanzados en las últimas décadas, la calidad de los ensayos clínicos en los que se estudian las inmunizaciones y el mejor conocimiento de la acción inmunobiológica de las mismas ha permitido la síntesis de vacunas más eficaces y más seguras.
La seguridad de una inmunización se estudia durante todo su desarrollo desde su evaluación in vitro en laboratorio hasta que, una vez finalizados los ensayos clínicos, se autorice su comercialización y sirvan sus resultados para elaborar su ficha técnica. Sólo el seguimiento poscomercialización, una vez que ha sido aplicada a un gran número de personas, permitirá conocer la tasa real de reacciones adversas.
Tipos de reacciones adversas
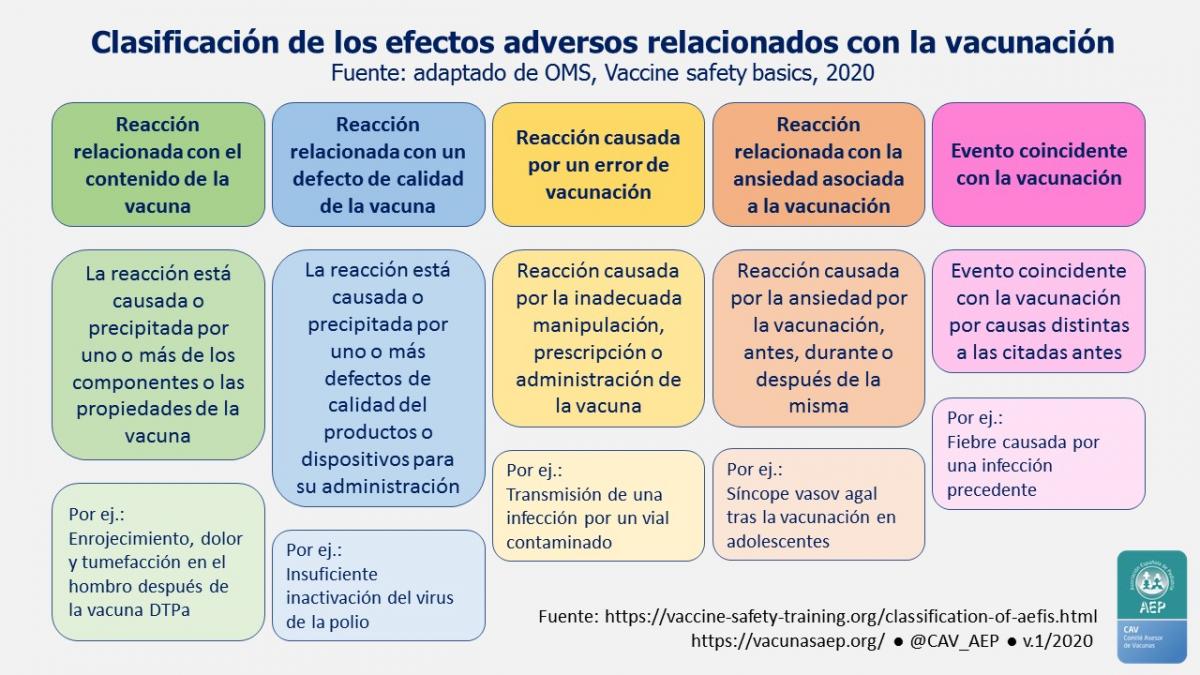
Las reacciones adversas siguientes a la inmunización pueden clasificarse, en función de su causa. La OMS las clasifica en cinco categorías, reflejadas en la tabla 1 y en la infografía.
Tabla 1. Tipos de reacciones vacunales. (OMS*)
| Tipos de reacciones vacunales |
| A. Reacciones inducidas por la inmunización (incluyendo reacciones alérgicas). Respuesta individual producida por las propiedades inherentes al producto, cuando la vacuna ha sido correctamente manipulada y administrada |
| B. Reacciones por defectos en la calidad de la inmunización |
| C. Reacciones debidas a errores de programa: errores en el almacenamiento, manipulación o administración. A diferencia de la anterior, se puede prevenir y evitar |
| D. Reacciones debidas a procesos ansiosos relacionados con el acto de la inmunización. No relacionadas con el producto, pero sí con el “miedo al acto de la inmunización”. Los 4 tipos más frecuentes descritos son: desmayo (síncope), hiperventilación (mareos, cefalea, hormigueo de manos y boca), vómitos y convulsiones |
| E. Eventos coincidentes, no relacionados con la inmunización |
| F. Reacciones idiosincrásicas o de causa desconocida |
* Modificado de WHO E-learning course on Vaccine Safety Basics.
Es importante conservar y fomentar en la población la confianza en las inmunizaciones. A lo largo de la historia de las inmunizaciones se han observado en distintos países (Japón, Reino Unido, Francia, etc.) fenómenos de pérdida de confianza en la inmunización, relacionados con informaciones que cuestionaron la seguridad de algunas de ellas (tosferina, sarampión, hepatitis B) y que llevaron a una disminución de las coberturas de inmunización. Estas situaciones ocasionaron la reaparición de brotes de enfermedades inmunoprevenibles, con morbilidad y, en ocasiones, con mortalidad significativa. Hasta hace poco tiempo, los casos de sarampión aumentaron sustancialmente en Europa en los últimos años, alcanzando un número inaceptable de casos y muertes evitables.
Divulgar exhaustivamente entre la población los conocimientos de la elevada seguridad de las inmunizaciones es tarea necesaria y obligada para todos los profesionales sanitarios.
A. Reacciones inducidas por la inmunización
La finalidad de una inmunización es inducir la inmunidad por medio de la reacción del sistema inmunitario de la persona inmunizada. Su administración puede dar lugar a determinados efectos colaterales. Estos efectos, que han sido estudiados en la fase de precomercialización, vienen recogidos en las fichas técnicas de las diferentes inmunizaciones.
Es muy importante que el personal implicado en la inmunización conozca cuáles son las reacciones adversas que pueden presentarse tras la administración de la vacuna. A través de este conocimiento pueden detectarse y diferenciarse los eventos adversos inesperados. Éstos deben ser comunicados al registro de reacciones adversas de los Programas de Farmacovigilancia de cada comunidad autónoma, donde se evalúa la causalidad del evento y su relación con la vacuna aplicada.
Las reacciones inducidas por la inmunización pueden ser LOCALES y SISTÉMICAS, y a su vez pueden subclasificarse en COMUNES (tabla 2), que suelen ser leves, y en RARAS (tabla 3), que pueden ser más graves. Los efectos secundarios frecuentes suelen ser leves o moderados y sin secuelas permanentes.
Tabla 2. Reacciones menores y comunes de las inmunizaciones y su tratamiento.
|
Inmunización |
Reacciones locales: dolor, tumefacción, enrojecimiento |
Reacciones sistémicas | |
| Fiebre·>38·ºC | Irritabilidad, malestar y síntomas sistémicos | ||
|
BCG (1) |
90-95 % |
— |
— |
| Hepatitis B |
Hasta 15 % en adultos Hasta 5 % en niños |
1-6 % | — |
|
Haemophilus influenzae tipo·b |
5-15 % |
2-10 % |
— |
|
S/SR/SRP |
≈10 % |
5-15 % |
5 % (rash) |
|
Polio oral |
Ninguno | Menor·del·1·% | Menor del 1 % (2) |
|
Tosferina (DTPe) (3) |
Hasta 50 % | Hasta 50 % | Hasta 55 % |
|
Neumococo conjugada (4) |
≈20 % | ≈20 % | ≈20 % |
|
Tétanos/Td |
≈10 % (5) |
≈10 % |
≈25 % |
|
TRATAMIENTO |
Paño frío en la zona de inyección |
Líquidos orales adicionales Ropa fresca Esponja o baño tibios Paracetamol (6) |
Líquidos orales adicionales |
1. La reactogenicidad local varía de una marca a otra de la inmunización, dependiendo de la cepa y el número de antígenos viables en la inmunización
2. Diarrea, dolor de cabeza o dolores musculares
3. Cuando se compara con la vacuna de tosferina de células completas (DTPe), la acelular (DTPa) tiene las tasas de reacciones adversas más bajas
4. Fuente: ACIP Recommendations: Pneumococcal Vaccine
5. La tasa de reacciones locales es probable que aumente con la dosis de refuerzo (hasta 50-85 %)
6. Dosis de paracetamol: hasta 10 mg/kg cada 4 horas o 15 mg/kg cada 6 horas
Fuente:
WHO. Vaccine safety basics. Adverse events following inmunization. Vaccine reactions.
Tabla 3.- Reacciones raras y graves de las inmunizaciones
|
Inmunización |
Reacción (1) |
Tiempo que tarda en aparecer |
Tasa por dosis administradas |
|
BCG |
"BCGitis" diseminada |
1-12 meses |
0,19-1,56/1·000·000 |
|
Polio oral |
Polio paralítica asociada a la vacuna (2) | 4-30 días | 2-4/1·000·000 |
| DTPe |
Convulsiones y llanto persistente (3) Hipotonía/hiporreactividad |
0-24 horas 0-24 horas |
<1/100 <1-2/1000 |
|
Sarampión |
Convulsiones febriles Trombopenia Anafilaxia |
6-12 días 15-35 días 1 hora |
1/3000 1/30·000 1/1·000·000 |
1. Las reacciones (excepto la anafilaxia) no se producen si ya es inmune (90 % de los que recibieron una segunda dosis); niños >6 años es poco probable que tengan convulsiones febriles.
2. El riesgo de polio vacunal es más alto con la primera dosis (1/750 000 en comparación con 1/5 100 000 para las dosis posteriores) y para los adultos y los inmunodeprimidos.
3. Las convulsiones suelen ser febriles en su mayoría. El riesgo de tener una convulsión depende de la edad de los pacientes. El riesgo es mucho menor en los lactantes <4 meses de edad.
Fuentes:
WHO. Vaccine safety basics. Adverse events following inmunization. Vaccine reactions
WHO/V&B/00.36. Supplementary information on vaccine safety. Part 2: Background rates of adverse events following immunization
Clasificación de las reacciones a las inmunizaciones según su extension:
1) Reacciones locales
- Reacciones locales comunes
Se caracterizan por dolor, tumefacción y enrojecimiento en el lugar de la punción. Son las más frecuentes, presentándose durante las primeras 48 horas tras la inmunización, y pueden variar de intensidad de forma individual. Ceden espontáneamente en 1 o 2 días.
• Dolor
• Enrojecimiento
• Induración y edema, de intensidad moderada
• Nódulo en el punto de inyección. Abultamiento de tejido blando, de límites no siempre bien definidos y de consistencia firme, en el punto de aplicación de la inmunización. Puede rodearse de una tumefacción blanda, sobre todo al principio, y presentar dolor y prurito, pero sin formación de absceso, calor ni rubor. Denominado alternativamente como nódulo subcutáneo, quiste antigénico o granuloma, estos últimos pueden representar una subcategoría de nódulos en el lugar de la inyección. Es importante que las inmunizaciones de aplicación intramuscular se apliquen con una aguja adecudada y que sea profunda la administración. (Fuente: The Brighton Collaboration)
• Vesículas, en inmunizados frente a la varicela. Pápulas, como en la BCG, que a menudo causa una reacción local consecutiva a la vacunación que comienza a la segunda semana. La pápula se ulcera y cicatriza después de varios meses. La cicatriz queloide que deja es más común en las poblaciones asiáticas y africanas
• Linfadenitis regional, con la aparición de una o más adenopatías de aproximadamente 1,5 cm. de diámetro
- Reacciones locales raras
• Absceso en el lugar de la punción, con presencia o no de fiebre, con pus y signos inflamatorios. Puede aparecer una linfadenitis supurativa local por fistulización de una adenopatía axilar o cervical tras la vacunación con la BCG. Sucede con mayor frecuencia en lactantes y puede ocurrir entre 2 y 16 meses tras la administración
• Reacción local grave, enrojecimiento o inflamación en la zona de la punción que cursa con uno o más de los siguientes signos: edema que sobrepasa la articulación más próxima, reacción local inflamatoria que dura más de 72 horas o que requiere hospitalización
• Reacción de hipersensibilidad tipo III o tipo Arthus, debida a la formación de complejos inmunes por activación del complemento. Se caracteriza por inflamación cutánea que aparece horas después de la administración de la inmunización (sobre todo con los toxoides tetánico y diftérico). Cursa con una importante reacción local, con inflamación y dolor, que puede conducir a necrosis, y que a veces se acompaña de sintomatología sistémica. Si sucediera no deberían aplicarse inmunizaciones que contengan tétanos y difteria en, al menos, 10 años
• Reacción de hipersensibilidad tipo IV, retardada, de carácter celular, no humoral. Aparece entre las 24-72 horas tras la administración de la inmunización. Cursa con una importante reacción local. Se asocia a sustancias utilizadas como componentes de algunas inmunizaciones (adyuvantes, antibióticos y agentes conservantes)
2) Reacciones sistémicas
- Reacciones sistémicas comunes
Son menos frecuentes que las reacciones locales. Se presentan en menos del 10 % de los pacientes inmunizados, salvo en el caso de la vacuna DTPe, donde la frecuencia de fiebre puede llegar al 50 % de los casos (ya no está comercializada en España).
• Fiebre
• Irritabilidad
• Dolor muscular
• Malestar general
• Cefalea
• Vómitos, diarrea y otros síntomas no específicos
• Erupción cutánea, en forma de exantema generalizado, de breve duración y de aparición tardía (sobre todo tras la triple vírica y la vacuna frente a la varicela), o exantema polimorfo o urticarial
• Artralgias, de predominio en articulaciones periféricas, de aparición tardía, normalmente de 1 a 3 semanas tras la administración de la inmunización (sobre todo el componente de rubeola de la triple vírica en adolescentes o mujeres adultas). Se resuelven espontáneamente en varias semanas
• Adenopatías generalizadas
- Reacciones sistémicas raras. Son todavía menos frecuentes que las anteriores.
• Episodio de hipotonía-hiporrespuesta (EHH). Brusca instauración, en un niño menor de 2 años, de una reducción del tono muscular, con disminuida o nula respuesta a estímulos verbales o sensoriales y cambios de la coloración cutánea (palidez o cianosis), tras una inmunización. La expresión de la hipotonía y las manifestaciones cutáneas son variables. Aparece inmediatamente o con un intervalo de hasta 2 días, aunque en general a las 3-4 horas. Es más frecuente tras una primera dosis de preparados con un componente antitosferina, es autolimitado, con una duración promedio de 6 a 30 minutos, y resolución espontánea y sin secuelas a largo plazo. (Fuente: The Brighton Collaboration)
• Llanto persistente. Llanto continuo e inalterado, durante 3 horas o más, tras la administración de una inmunización parenteral. Suele aparecer entre las 2 y las 8 horas posteriores a la inmunización y disminuir su incidencia con las inmunizaciones sucesivas. Puede prolongarse más de 20 horas y se resuelve espontáneamente. (Fuente: The Brighton Collaboration)
• Osteitis y osteomielitis, secundarias a una sobreinfección bacteriana o asociada a la vacunación con BCG (“Becegeitis”). Suele aparecer de 1 a 12 meses tras la inmunización
• Enfermedad provocada por el agente contenido en la vacuna: “Becegeitis” diseminada por la BCG que es una infección local o diseminada producida por la cepa de Mycobacterium bovis contenida en la vacuna. Parálisis poliomielítica relacionada con la vacuna antipoliomielítica oral (no comercializada en España), que se produce por la recuperación de la neurovirulencia de la cepa de polio de la vacuna. Encefalitis consecutiva a la vacunación frente a la fiebre amarilla
• Reacción de hipersensibilidad tipo I, en forma de reacción aguda anafiláctica que se produce, generalmente, muy próxima a la inmunización. Es consecuencia de la sensibilización previa a alguno de los componentes del preparado de la inmunización. Se manifiesta en forma de reacción urticarial con enrojecimiento cutáneo generalizado, hipotensión y en ocasiones con estridor y dificultad respiratoria por broncoespasmo, laringoespasmo y edema, que pueden poner en peligro la vida del paciente. La detección precoz a través de un adecuado diagnóstico y la actuación rápida a través de un tratamiento médico urgente (adrenalina intramuscular 0,01 ml/kg dosis) pueden revertir la situación y evitar la muerte
• Reacción de hipersensibilidad tipo II, que se manifiesta en forma de destrucción celular por anticuerpos citotóxicos producidos por inducción tras la fijación del antígeno a las membranas celulares (p. ej. trombocitopenia asociada a la vacunación con DTPe o con la vacuna antisarampionosa)
• Reacciones adversas neurológicas
• Parálisis aguda flácida posvacunal: comienzo agudo de una parálisis flácida entre 4 y 30 días después de recibir vacuna VPO o parálisis aguda flácida entre 4 y 75 días después del contacto con un caso inmunizado permaneciendo con déficit neurológico 60 días o más
• Síndrome de Guillan Barré (SGB): aparición brusca de una parálisis flácida, simétrica y ascendente, afebril, con pérdida sensorial, siendo característica la disociación albúmino-citológica en el líquido cefalorraquídeo
• Parálisis facial
• Meningitis
• Convulsiones: de duración variable, generalmente inferior a 15 minutos y no se acompañan de signos y síntomas neurológicos focales. Las convulsiones pueden ser febriles, debiéndose descartar la causalidad etiológica de una infección concurrente, o afebriles, considerándolas secundarias a la vacunación si el paciente no había presentado crisis anteriormente sin fiebre o con temperatura inferior a los 38,5 ºC
• Neuritis braquial: Relacionada con el toxoide tetánico
• Encefalopatías: comienzo agudo, relacionada temporalmente con la vacunación. Se caracteriza por presentar, al menos 2, de las condiciones siguientes:
· Convulsiones
· Alteración grave de la conciencia de más de 1 día de evolución
· Cualquier alteración de la conciencia o cambio de comportamiento que se produzca dentro de los 7 días posteriores a la vacunación, sobre todo vacunas con componente antitosferinoso
B. Reacciones por defectos en la calidad de la inmunización
Es causada por una inmunización que presenta uno o más defectos de calidad en su fabricación, bien en el contenido de la inmunización o bien en su dispositivo de administración.
Ejemplo: una vacuna inactivada (muerta) contra la polio, desarrollada en 1955 por el Dr. Jonas Salk tuvo un problema de inactivación del virus y causó numerosas polios paralíticas relacionadas con la vacuna (incidente Cutter).
C. Reacciones debidas a errores de programa (durante el almacenamiento, la manipulación o la administración)
Son reacciones debidas a cualquier error en la conservación, el almacenaje, el transporte, la manipulación o la administración de la inmunización. El conocimiento de los posibles errores de programa puede ayudar a identificar la causa de las reacciones adversas (tabla 4).
Tabla 4. Errores de programa y sus consecuencias.
|
Error de programa |
Incidente adverso previsto |
|
Inyección no estéril - Reutilización de una jeringa o aguja desechable - Esterilización inapropiada de una jeringa o aguja - Inmunización o diluyente contaminados |
- Reacciones en el lugar de inyección (abscesos, inflamación, celulitis, induración) - Sepsis - Síndrome de shock tóxico - Infección transmitida por la sangre, como hepatitisB, VIH… - Muerte |
|
Error de reconstitución - Agitación inadecuada de la inmunización - Reconstitución con el diluyente incorrecto - Reemplazo de la vacuna o del diluyente con otro fármaco - Reutilización en sesiones posteriores de una inmunización reconstituida |
- Absceso local por agitación indebida - Vacuna ineficaz* - Efecto adverso de otros fármacos, p. ej. Insulina, oxitocina… - Síndrome de shock tóxico - Muerte |
|
Inyección en el lugar equivocado - BCG, aplicada por vía subcutánea - DTP/Tdp/Td superficial - Inyección en las nalgas |
- Reacción o absceso local u otras reacciones locales - Reacción o absceso local u otras reacciones locales - Daño al nervio ciático |
|
Transporte/almacenamiento incorrecto de las inmunizaciones - Congelación de la inmunización durante el transporte - Fallo en la cadena de frío con exposición a calor o frío excesivos |
- Reacción local por inmunización congelada - Inmunización ineficaz* |
|
Caso omiso de las contraindicaciones - Contraindicaciones temporales o permanentes ignoradas por el personal sanitario |
- Reacción grave prevenible |
* La ineficacia de una inmunización no es estrictamente una reacción adversa; es un fallo de la inmunización.
Fuente: WHO. Vaccine safety basics. Adverse events following inmunization. Immunization error-related reaction
D. Reacciones debidas a ansiedad por el acto de la inmunización
El ejemplo más conocido es el síncope vasovagal en la adolescencia en el momento o a continuación de la aplicación de un inyectable, como las inmunizaciones, por miedo a la inyección. También se pueden producir vómitos, hiperventilación e incluso convulsiones.
E. Reacciones coincidentes con la inmunización
Se producen cuando la causa de la reacción adversa es coincidente con el acto de la inmunización, pero no son provocadas por la vacuna o por el acto de la inmunización. Ello significa que el accidente médico pudo haber ocurrido aunque el paciente no hubiera sido inmunizacido. La mejor evidencia para concluir que un evento adverso es coincidente, es que el mismo haya sido diagnosticado en personas que no han sido inmunizadas.
La investigación inmediata de un evento adverso grave atribuido a una inmunización, pero no causalmente relacionado con ella, es fundamental con el fin de responder a la preocupación de la comunidad sobre la seguridad de las inmunizaciones y a mantener la confianza pública en la inmunización.
F. Reacciones idiosincrásicas o de causa desconocida
Por último, habría también un grupo de reacciones idiosincrásicas o de causa desconocida que son reacciones que aparecen en un paciente tras la inmunización, cuya causa no corresponde a ninguna de las cinco mencionadas anteriormente y, por lo tanto, se desconoce la causa que las produce.
Actitud y profilaxis frente a reacciones adversas de las inmunizaciones
Los profesionales sanitarios implicados en el acto de la inmunización deben conocer las reacciones adversas más frecuentes para poder identificarlas de forma precoz y poder adoptar las medidas oportunas lo más rápidamente posible.
Para ello, desde la atención primaria de salud del niño realizaremos tres funciones primordiales:
• Función educativa: información sobre la seguridad de las inmunizaciones a los padres o tutores del niño
• Función preventiva: formación adecuada de los profesionales sanitarios sobre las reacciones frecuentes, evitando los errores en el almacenamiento, manipulación y administración de las inmunizaciones y enseñando el tratamiento de estas reacciones adversas, sobre todo la más grave, que es la reacción anafiláctica
• Función de vigilancia: registro de inmunización adecuado y notificación espontánea de reacciones adversas a través de la "Tarjeta Amarilla" o de modo electrónico, que consiste en un formulario elaborado para recoger las notificaciones de sospecha de reacciones adversas
Bibliografía
- Brighton Collaboration. Case definitions
- Centers for Disease Control and Prevention. Update: Vaccine side effects, adverse reactions, contraindications and precaution. Recommendations of the Advisory Committee on Immunization Practices. MMWR. 1996;45(RR-12):1-35.
- Centers for Disease Control and Prevention. Epidemiology and Prevention of Vaccine-Preventable Diseases. Atkinson W, Wolfe S, Hamborsky J (eds.). Chapter 2. General Best Practice Guidance for Immunization. 14th ed. Washington DC: Public Health Foundation, 2021. Update April 2024.
- Centers for Disease Control and Prevention. Possible Side-effects from Vaccines. Update July 2024.
- WHO/V&B/00.36. Supplementary information on vaccine safety. Part 2: Background rates of adverse events following immunization.
- WHO course on Vaccine Safety Basics. Module 3. Adverse events following immunization (AEFIs).