Apuntes de epidemiología del sarampión
Fecha de actualización: 15 de mayo de 2024
| Contenido |
|---|
| ● Introducción. ● Orígenes del sarampión [ver]. ● Historia de las vacunas del sarampión [ver]. ● Vacunación del sarampión y evolución de la enfermedad [ver]. ● Sarampión en la región europea de la OMS y Unión Europea, 2017-2023 [ver]. ● Sarampión en España [ver]. ● ¿Por qué no se ha eliminado el sarampión? [ver]. ● Redefiniendo la estrategia de la vacunación frente al sarampión [ver]. ● Consideración final [ver]. ● Más información en esta web, referencias bibliográficas y enlaces recomendados [ver]. ● Historial de actualizaciones [ver]. |
| En pocas palabras |
|---|
| ● Se ha actualizado el apartado de la epidemiología en el capítulo dedicado a la vacunación del sarampión en el Manual de inmunización en línea de la AEP. ● En esta nota se amplia y completa la epidemiología del sarampión a partir de los datos más recientes de la enfermedad y su vacunación e nivel global, en Europa y en España. ● El sarampión es una de las enfermedades infecciosas más transmisibles de todas las conocidas. ● La historia de la vacunación del sarampión, iniciado al comienzo de la segunda mitad del pasado siglo, es la historia de un éxito extraordinario, aunque aún incompleto. ● El sarampión es una enfermedad que reúne todos los elementos para poder ser erradicada del mundo, pero ello requiere asegurar coberturas vacunales elevadas con dos dosis (≥95 %) de forma mantenida al menos una década. ● Las razones que explican no haber alcanzado el objetivo de eliminar el sarampión son variadas y distintas según países y sus condicionamientos sociales, económicos y políticos. ● Los casos, las muertes y los daños sociales ocasionados por el sarampión es evitable con una vacuna de extraordinaria efectividad y seguridad a un coste muy reducido. La respuesta a este reto es urgente. |
-oOo-
Introducción
Recientemente se ha actualizado el apartado dedicado a la epidemiología del sarampión en el capítulo correspondiente del Manual de inmunizaciones en línea de la AEP.
Se expone en esta nota algunos apuntes sobre la epidemiología del sarampión como complemento a la información incluida en el Manual.
[volver al principio]
Orígenes del sarampión
Hasta ahora se sabía que el virus del sarampión tenía un ancestro común con el morbilivirus de la peste bovina, que en un momento determinado habría saltado desde el ganado a la especie humana. Un estudio reciente sugiere que la divergencia entre ambos virus podría haber tenido lugar tan pronto como en el siglo VI a. de C., coincidiendo con el surgimiento de las grandes ciudades en Oriente Medio. Se ha estimado que el tamaño crítico de una comunidad, para que pueda mantener la transmisión endémica del virus del sarampión, oscila entre 250·000 y 500·000 habitantes. Con un tamaño menor, todos los miembros se inmunizarían rápidamente tras la infección, sin que haya tiempo para que aparezcan nuevos susceptibles.
Desde entonces, el sarampión ha causado epidemias devastadoras en poblaciones sin exposición previa, como sucedió en las islas Feroe en 1846, Hawai en 1848, islas Fiji en 1875 y Rotuma en 1911. Antes del advenimiento de la vacuna del sarampión, se producían cada año 135 millones de casos de la enfermedad, con más de 6 millones de muertes (Gastañaduy, J Infect Dis 2021).
[volver al principio]
Historia de las vacunas del sarampión
La historia de la vacunación frente al sarampión comienza en 1954 con el aislamiento del virus por John F. Enders y Thomas C. Peebles, en el Boston Children’s Hospital (EE. UU.), a partir de las secreciones y sangre del niño de 11 años, David Edmonston, que padecía la enfermedad. Mediante pases en cultivos celulares se obtuvo la cepa viva atenuada (Edmoston B), con la que en 1960 se iniciaron las primeras campañas de vacunación.
Posteriormente, en 1968, Maurice Hilleman, al que se ha definido como el vacunólogo más exitoso de la historia, por haber intervenido en el desarrollo de más de 40 vacunas humanas y animales, sometió a la cepa Edmonston a 40 pases en cultivos de fibroblastos de embrión de pollo, obteniendo una cepa mucho más atenuada y con menos efectos secundarios, de la que han derivado las cepas Moraten y Schwarz, que de forma mayoritaria se usan en la actualidad (Gastañaduy, J Infect Dis 2021). Posteriormente, en 1971, el mismo Hilleman desarrolló la vacuna triple vírica.
[volver al principio]
Vacunación del sarampión y evolución de la enfermedad
Desde el inicio de su uso, el éxito de la vacuna ha sido extraordinario, con una impresionante disminución de casos de la enfermedad y muertes asociadas a la misma (ver figura adjunta)
En 1974, la eliminación mundial de sarampión se convirtió en un objetivo prioritario de la OMS, en el Expanded Programme on Immunization (EPI, ahora denominado Essential Programme on Immunization) para extender las vacunaciones por todo el mundo, sobre todo en los países con menos recursos.
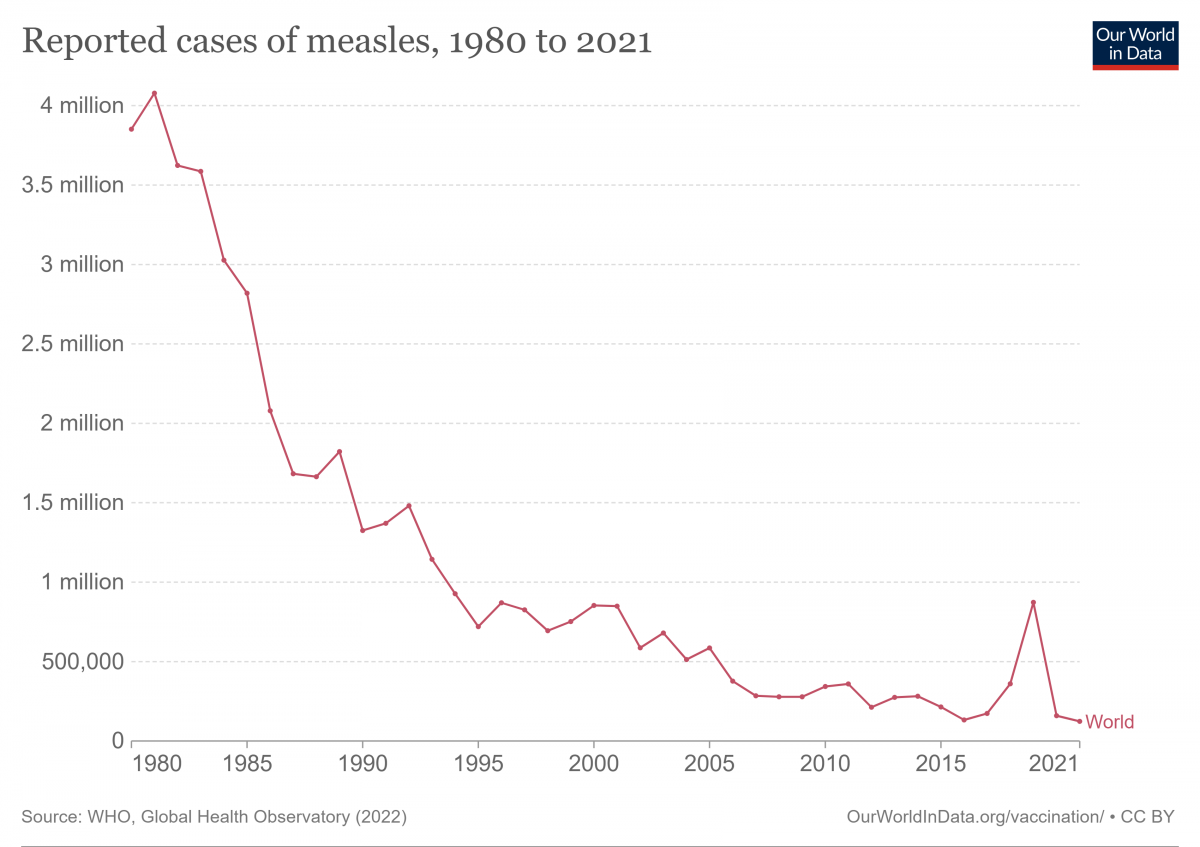 El éxito de las políticas de vacunación orquestadas de forma conjunta por los diferentes países, la OMS, Measles & Rubella Partnership (antes The Measles & Rubella Initiative), Gavi, la Fundación Bill y Melinda Gates y otros socios internacionales se ha traducido en una disminución del número anual de casos desde 761·000 en el año 2000 hasta 128·000 en 2021 (ver imagen adjunta). Durante este periodo se han evitado 56 millones de muertes. Además, en 81 países (29 de ellos de la Unión Europea) se ha verificado la ausencia de transmisión endémica de sarampión.
El éxito de las políticas de vacunación orquestadas de forma conjunta por los diferentes países, la OMS, Measles & Rubella Partnership (antes The Measles & Rubella Initiative), Gavi, la Fundación Bill y Melinda Gates y otros socios internacionales se ha traducido en una disminución del número anual de casos desde 761·000 en el año 2000 hasta 128·000 en 2021 (ver imagen adjunta). Durante este periodo se han evitado 56 millones de muertes. Además, en 81 países (29 de ellos de la Unión Europea) se ha verificado la ausencia de transmisión endémica de sarampión.
En 2016, la Región de las Américas de la OMS fue declarada por esta “libre de sarampión endémico”, siendo la primera región en alcanzar este reconocimiento. Sin embargo, este estatus se perdió cuando, en 2018 y 2019, hubo miles de casos en Venezuela y Brasil, respectivamente.
El curso descendente de la enfermedad se ha mantenido hasta 2016, año en el que se declaró la menor cifra de casos anuales (132·000) hasta entonces (ver imagen adjunta):
- En 2018 hubo un fuerte incremento y se comunicaron 360·296 casos.
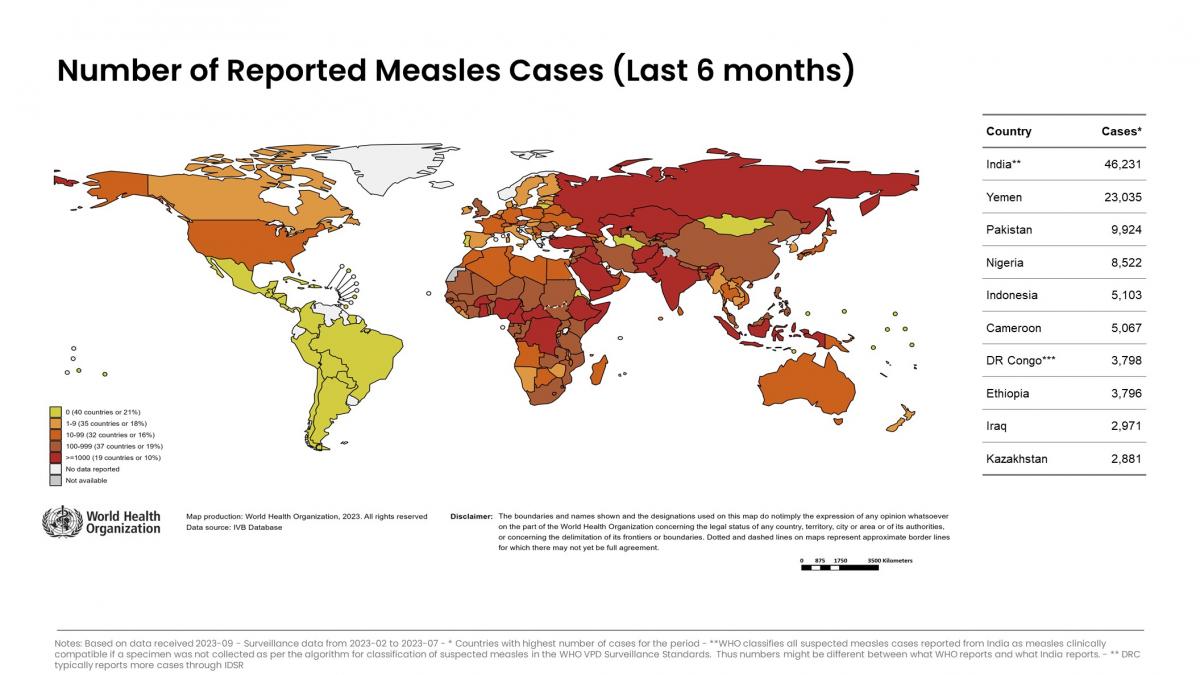
- En 2019, se produjeron amplios brotes en distintos lugares del mundo (ver imagen adjunta) con 873·022 casos, que afectó, sobre todo, a países africanos y asiáticos, pero también a países industrializados. El mayor número de casos tuvo lugar en la República Dem. del Congo (333·017), Madagascar (213·231) y Filipinas (4000). En la Región Europea de la OMS, los países con mayor número de casos fueron Ucrania (57·282) y Rumanía 3900. El número de muertes en 2019 alcanzó 207·500, casi todas en niños.
- Tras estos brotes, y la ejecución de varias campañas de vacunación en los países más afectados, se ha vuelto a la situación basal en 2020 y 2021, pero en 2022 y, sobre todo en los meses trascurridos de 2023, se ha producido nuevamente un fuerte incremento.
- En 2020 y 2021 hubo una disminución de casos, con 93·840 y 59·619 casos, respectivamente, posiblemente como consecuencia de las medidas de confinamiento por la pandemia COVID-19. En España, este efecto fue notable.
- En 2022 y en 2023, sin embargo, los casos han aumentado de nuevo. En 2023, se han declarado un total de 152·583 casos, ocurridos sobre todo en la Región del Sudeste Asiático y a África. El mayor número de casos ha correspondido a los siguientes países (ver imagen adjunta): India, Yemen, Pakistán, Indonesia y Etiopía. Sin embargo, las mayores tasas de incidencia han ocurrido en Yemen, Gabón, Somalia, Zimbawe y Camerún. Es muy posible que, además de otros factores, este incremento se deba a caídas en la cobertura vacunal, como consecuencia de la pandemia COVID-19.
[volver al principio]
Sarampión en la región europea de la OMS y Unión Europea, 2017-2023
En la Región Europea de la OMS, los casos de sarampión se triplicaron en 2018 con respecto a 2017, con casi 90·000 casos, de los que 55·000 (con 16 muertes) correspondieron a Ucrania.
En 2019, se declararon más de 100·000 casos, de los que 88·693 afectaron también a Ucrania (en este país de produjeron 90 muertes entre 2017-2019). La explosión de casos en Ucrania se debió a una falsa noticia que, en 2008, atribuyó el fallecimiento de una adolescente por una meningitis, a la vacunación previa con la vacuna del sarampión. Este hecho, más la escasez de vacunas debida a la situación política en aquel momento, desembocó en una caída de las coberturas de la primera dosis de sarampión desde un 90 % a un 40 %. Tras los esfuerzos gubernamentales, las tasas de cobertura aumentaron hasta un 88 %, pero tras la invasión rusa, han caído, de nuevo, al 74 %, de forma que la OMS y muchos expertos han alertado un posible nuevo brote, si estas coberturas no se mejoran (Holtz E, Lancet 2023). Durante los años 2022 y 2023, se han declarado, paradójicamente, solo 11 y 21 casos, respectivamente, probablemente porque el cierre de escuelas y colegios tras la invasión rusa ha disminuido la circulación del virus.
Dentro de la Región Europea de la OMS, en la Unión Europea (UE) se declararon 13·200 casos en 2019. Los países con mayor número de casos fueron Francia, Rumanía e Italia (con 2636, 1706 y 1620, respectivamente) seguidos por Polonia y Bulgaria. La mayor incidencia se dio en menores de 1 año.
En los primeros años de la pandemia (2020 y 2021) el número de casos declarados bajó de forma notable, posiblemente por diferentes causas: una disminución de la transmisión de la enfermedad como consecuencia del confinamiento, una falta de acceso a los servicios de sanitarios, con el consiguiente déficit en los diagnósticos, o ambos.
En 2020 y 2021, se declararon 1959 y 57 casos de sarampión, respectivamente.
 En 2022 según los ECDC, se han declarado 127 casos de sarampión y 0 muertes en 15 de los 30 estados de la UE. El 77 % de ellos han sido notificados por 5 países: Bélgica, Francia, Alemania, Italia y Polonia (ver imagen adjunta). La enfermedad ha afectado a todas las edades, aunque con un predominio de lactantes menores de 1 año no vacunados y un porcentaje significativo (26 %) en personas con ≥20 años. La mayoría de las que padecieron la enfermedad no habían recibido ninguna vacuna o había recibido una sola dosis.
En 2022 según los ECDC, se han declarado 127 casos de sarampión y 0 muertes en 15 de los 30 estados de la UE. El 77 % de ellos han sido notificados por 5 países: Bélgica, Francia, Alemania, Italia y Polonia (ver imagen adjunta). La enfermedad ha afectado a todas las edades, aunque con un predominio de lactantes menores de 1 año no vacunados y un porcentaje significativo (26 %) en personas con ≥20 años. La mayoría de las que padecieron la enfermedad no habían recibido ninguna vacuna o había recibido una sola dosis.
En 2023, en la Región Europea de la OMS, se han declarado hasta el mes de agosto 9411 de sarampión, la mayoría de ellos fuera de la UE, en Tajikistan, Turquía y la Federación Rusa. En el Reino Unido, se han producido 138 casos, en Suiza 32 y en Ucrania 21. En la UE se han declarado, 363 casos de sarampión, sin que se haya producido ninguna muerte. Los países con mayor número de casos han sido: Austria, Bélgica, Alemania, Polonia y Francia.
[volver al principio]
Sarampión en España
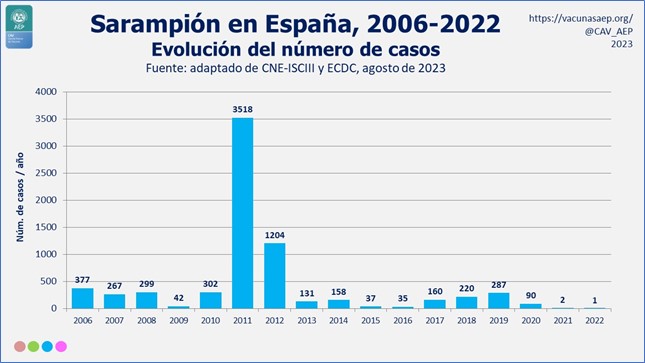
La tendencia descendente de la incidencia del sarampión se vio interrumpida a partir de 2010 con la irrupción de brotes de la enfermedad en distintas CC. AA., el más grave en 2011 y 2012 (ver imagen adjunta). Después, en 2017, España obtuvo, por parte de la OMS, la certificación de “país libre de transmisión endémica”, al demostrar cero casos endémicos en el trienio 2014-2016. Los datos correspondientes a los últimos años son (ISCIII, vigilancia del sarampión):
- En 2017, se produjo un brote en Valencia (Pampaka D, Euro Surveill 2023), que ilustra la importancia de la transmisión nosocomial en los países con IDH (índice de desarrollo humano) alto: se produjeron 154 casos, un 40 % de ellos en adultos de 30-39 años. Dos tercios de las personas no estaban vacunadas, incluidos 11 niños de edad inferior a la establecida para la vacunación. Cuarenta de los casos fueron trabajadores sanitarios. La transmisión fue, en gran medida nosocomial, y afecto a 40 trabajadores sanitarios.
- A lo largo de 2019, en España se declararon a los ECDC 292 casos, de los que se confirmaron 276, mientras que en la EDO se declararon 593 casos sospechosos, confirmándose 287, destacando Cataluña (117) y Castilla - La Mancha (63).
- Desde 2020, los casos han ido disminuyendo, a los ECDC se declararon 58 casos y en la EDO se declararon 157 casos sospechosos, confirmándose 90, todos importados o de origen desconocido.
- En 2021 se declararon 2 casos (uno importado y otro relacionado con este).
- En 2022 sólo se ha registrado un caso importado de sarampión.
[volver al principio]
¿Por qué no se ha eliminado el sarampión?
El sarampión es una enfermedad que reúne todos los elementos para poder ser erradicada del mundo: el agente causal, el virus del sarampión (un solo género, una especie única y 24 serotipos) es relativamente estable; no hay reservorio no humano; y se dispone de vacunas que son muy efectivas, que han mantenido su efectividad a lo largo de décadas. ¿Por qué, entonces, y a pesar de los enormes esfuerzos de organizaciones gubernamentales y no gubernamentales, esta enfermedad no solo sigue con nosotros, sino que con frecuencia produce en los países con menor IDH brotes que afectan a miles de personas y causan miles muertes? Aunque no hay una única razón para explicar la persistencia del sarampión, la deficiencia en las coberturas vacunales es, sin duda, la causa principal.
El sarampión es una de las enfermedades infecciosas más transmisibles de todas las conocidas. El número de reproducción básico (Ro) (número de personas que se contagian desde un caso índice en una población no inmune) oscila entre 12 y 18, lo que implica que un 95 % de la población debería de ser inmune para que el virus no circule (Guerra FM, Lancet Infect Dis 2017). La pauta de vacunación infantil, en el momento actual, consiste en dos dosis, separadas al menos 4 semanas. En la mayoría de los países, la primera dosis se administra a partir de los 12 meses, aunque en los países con IDH bajo, donde los brotes afectan a muchos lactantes, se administran incluso a los 6 meses, aunque estas dosis no se consideran válidas para la pauta vacunal de dos dosis.
Tras una primera dosis de sarampión aproximadamente un 4-5 % (hasta un 15 % en los países con un IDH bajo) de los receptores no muestra seroconversión (Schenk J, Lancet Infect Dis 2021). Una segunda dosis asegura una seroconversión de, prácticamente, el 100 %. Por tanto, debe ser asumido que para eliminar el sarampión del mundo se necesitan coberturas vacunales ≥95 % para la primera y segunda dosis.
Desgraciadamente, se está muy lejos de estas coberturas, sobre todo en los países con IDH bajo. La OMS (Immunization coverage, jul/2023) ha estimado que en 2022 sólo un 83 % y un 74 % de los niños han recibido la primera y las dos dosis, respectivamente (más bajas en África). La misma OMS estima que en 2022 les faltaba como mínimo una o las dos dosis de la vacuna de sarampión a 22 (40, según otras estimaciones) millones de lactantes (OMS, ago/2023). El 60 % de esta cifra corresponde a niños que viven en 10 países: Angola, Brasil, República Democrática del Congo, Etiopía, India, Indonesia, Mozambique, Nigeria, Pakistán y Filipinas.
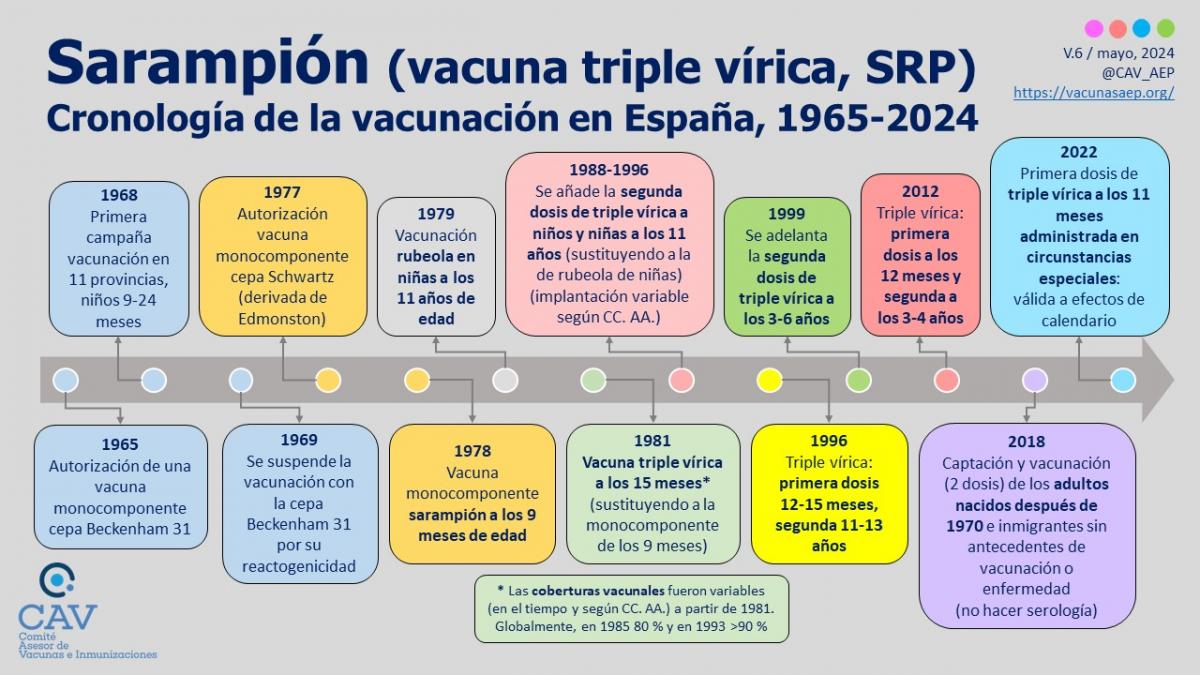
En España, la vacuna frente al sarampión se introdujo en 1978, con la vacuna monocomponente a los 9 meses de edad. En 1981, fue sustituida por la vacuna triple vírica (sarampión, rubéola y parotiditis) a los 15 meses de edad, y desde entonces las pautas de vacunación se han ido adaptando a las circunstancias epidemiológicas de cada momento (ver imagen adjunta).
Actualmente en nuestro país la cobertura vacunal (Ministerio de Sanidad, SIVAMIN. 2023) con la primera dosis de vacuna triple vírica, aunque desigual de unas CC. AA. y otras, ha oscilado entre el 96 % y más del 97 %. Sin embargo, la cobertura para la segunda dosis es menor del 95 % de forma mantenida, lo que unido a la falta de circulación del virus puede contribuir a que, según el 2.º estudio de seroprevalencia de septiembre de 2020 del Ministerio de Sanidad, exista una población de más de 1,5 millones de personas susceptibles, casi todas menores de 40 años. A partir de esta edad, casi el 100 % de los individuos son inmunes a la enfermedad, muy probablemente por haberla padecido.
[volver al principio]
Redefiniendo la estrategia de la vacunación frente al sarampión
Redefiniendo la estrategia de la vacunación frente al sarampión, en 2020 varias organizaciones gubernamentales y no gubernamentales sin ánimo de lucro diseñaron el Marco estratégico contra el sarampión y la rubéola: 2021-2030 (Measles & Rubella Initiative, Cruz Roja Americana, OMS, UNICEF y la Fundación de las Naciones Unidas). La visión de este consorcio es “un mundo libre de sarampión y rubeola” para lo que establece el objetivo de “alcanzar y mantener los objetivos de eliminación del sarampión y la rubeola” durante esta década.
 Sin embargo, esta es una tarea que no se antoja fácil, dado que las razones de las bajas tasas de coberturas vacunales son muy diferentes de unos países a otros. La pobreza, la escasez de vacunas, la dificultad de acceso a las mismas, las guerras, la explotación y el trabajo infantil, y las catástrofes naturales, son las causas principales en los países con IDH bajo. Como ejemplo, basta mirar a la Rep. Dem. del Congo, uno de los países que de forma mantenida sufre más casos de sarampión y muertes por esta enfermedad, donde UNICEF ha estimado que más de 30·000 niños están incorporados a grupos armados. En este mismo país, más de 40·000 niños menores de 18 años trabajan en las minas de Coltán, en condiciones infrahumanas (ver imagen adjunta).
Sin embargo, esta es una tarea que no se antoja fácil, dado que las razones de las bajas tasas de coberturas vacunales son muy diferentes de unos países a otros. La pobreza, la escasez de vacunas, la dificultad de acceso a las mismas, las guerras, la explotación y el trabajo infantil, y las catástrofes naturales, son las causas principales en los países con IDH bajo. Como ejemplo, basta mirar a la Rep. Dem. del Congo, uno de los países que de forma mantenida sufre más casos de sarampión y muertes por esta enfermedad, donde UNICEF ha estimado que más de 30·000 niños están incorporados a grupos armados. En este mismo país, más de 40·000 niños menores de 18 años trabajan en las minas de Coltán, en condiciones infrahumanas (ver imagen adjunta).
En los países con IDH alto, hay otros factores, entre ellos, la pérdida de confianza en las vacunas en la población general y el rechazo a las mismas, aunque la desinformación en los grupos más desfavorecidos de estos países sigue siendo quizás un factor más importante.
No se conoce cómo será, en el futuro, la epidemiología del sarampión. En sociedades con tasas altas de coberturas vacunales, con la consiguiente pérdida del efecto refuerzo de la circulación del virus, los títulos protectores podrían disminuir hasta situarse por debajo del dintel protector. Un trabajo reciente (Schenk J, Lancet Infect Dis 2021) ha estimado que los títulos de anticuerpos en individuos vacunados descienden un 9 por mil cada año. Sin embargo, incluso los individuos vacunados con títulos de anticuerpos inferiores al nivel protector pueden estar protegidos por la inmunidad celular, lo que todavía dificultad más predecir la epidemiología futura de la enfermedad.
Los títulos más bajos de anticuerpos en mujeres vacunadas con respecto a las que han padecido la infección natural (Leuridan E, BMJ 2010), puede ser otro problema. De hecho, los títulos de anticuerpos frente al sarampión son más bajos y decaen más rápidamente en los lactantes nacidos de madres vacunadas que en las que han padecido la infección natural (Leuridan E, BMJ 2010; Waaijenborg S, J Infect Dis 2013; Cilleruelo MJ, Vaccine 2019). Algunos estudios han demostrado que a una edad tan temprana como a los 3-4 meses, los recién nacidos de madres vacunadas podrían ser susceptibles a la enfermedad (Waaijenborg S, J Infect Dis 2013; Cilleruelo MJ, Vaccine 2019). Evidentemente, esto plantea la posibilidad de que en el futuro aumenten los casos de sarampión en lactantes menores de 12 meses, y que haya que diseñar nuevas estrategias vacunales.
[volver al principio]
Consideración final
En cualquier caso, frente a esos hipotéticos problemas futuros, se presenta la realidad actual de miles casos, muertes y complicaciones derivadas en los países con IDH bajo, por una enfermedad para la que existe una vacuna de una efectividad extraordinaria, y a la que se ha considerado como la más costo-efectiva de todas las vacunas.
Es urgente una respuesta global en la que los gobiernos, no sólo los de los países que más sufren la enfermedad, sino también los que están libres de ella, juntamente con organizaciones humanitarias y no gubernamentales, unan y coordinen sus esfuerzos para que en la presente década se reduzca de manera drástica la transmisión endémica del virus en la mayoría de los países.
[volver al principio]
-oOo-
Más información en esta web
- CAV-AEP, 11 de abril de 2018. Maurice R. Hilleman, el hombre de las 40 vacunas.
- CAV-AEP, 20 de julio de 2020. Cae la detección de casos de sarampión en España.
- CAV-AEP, 29 de marzo de 2021. Estudio de seroprevalencia de España. Parte 1: sarampión, rubeola y parotiditis.
- CAV-AEP, 12 de mayo de 2022. Sarampión (vacuna triple vírica): la dosis administrada entre los 11 y los 12 meses en ciertas circunstancias es válida.
- CAV-AEP. Otras noticias sobre el sarampión y su vacunación.
- CAV-AEP. Vacunas del sarampión, en el Manual de inmunizaciones en línea de la AEP.
Referencias bibliográficas y enlaces recomendados
- Cilleruelo MJ, et al. Duration of immunity to measles, rubella and mumps during the first year of life. Vaccine. 2019;37(30):4164-71.
- ECDC, 24 de abril de 2023. Measles - Annual Epidemiological Report for 2022.
- Gastañaduy PA, et al. Measles in the 21st Century: Progress Toward Achieving and Sustaining Elimination. J Infect Dis. 2021;224(12 Suppl 2):S420-S428.
- Guerra FM, et al. The basic reproduction number (R₀) of measles: a systematic Review. Lancet Infect Dis. 2017;17(12):e420-e428.
- Holt E, et al. Experts warn over potential for measles in Ukraine. Lancet. 2023;401(10378):719.
- ISCIII, RENAVE. Boletín epidemiológico semanal en red.
- ISCIII, RENAVE. Resultados de la vigilancia epidemiológica del sarampión en España.
- Leuridan E, et al. Early waning of maternal measles antibodies in era of measles elimination: longitudinal study. BMJ. 2010;340:c1626.
- Ministerio de Sanidad. Portal estadístico. Sistema de información de vacunaciones (SIVAMIN).
- OMS. History of measles vaccination.
- OMS. Essential Programme on Immunization.
- OMS, 9 de agosto de 2023. Measles.
- OMS. Immunization Analysis and Insights. Provisional monthly measles and rubella data.
- OMS, 18 de julio de 2023. Immunization coverage.
- OMS, 9 de agosto de 2023. Measles; key facts.
- OMS, 8 de noviembre de 2020. Measles and rubella strategic framework: 2021-2030.
- Our World in Data. Reported cases of measles, 1980 to 2021.
- Pachón I. Situación del sarampión en España. Estudio seroepidemiológico. Rev Esp Salud Publica. 1999;73(5):609-16.
- PAHO/OMS, 27 de septiembre de 2016. Region of the Americas is declared free of measles.
- Pampaka S, et al. An interregional measles outbreak in Spain with nosocomial transmission, November 2017 to July 2018. Euro Surveill. 2023;28(17):pii=2200634.
- Schenk J, et al. Immunogenicity and persistence of trivalent measles, mumps, and rubella vaccines: a systematic review and meta-analysis. Lancet Infect Dis. 2021;21(2):286-95.
- UNICEF. Los niños y niñas atrapados por la guerra en la República Democrática del Congo.
- Waaijenborg S, et al. Waning of maternal antibodies against measles, mumps, rubella, and varicella in communities with contrasting vaccination coverage. J Infect Dis. 2013;208(1):10-6.
Otras referencias
- Franconeri L, et al. Two-dose measles vaccine effectiveness remains high over time: A French observational study, 2017–2019. Vaccine. 2023;41(39):5797-804. ►Comentado en: AEV, 20 de noviembre de 2023.
- Goult E, et al. Estimating the optimal age for infant measles vaccination. medRxiv. 2023, 20/nov. DOI: 10.1101/2023.11.20.23298759.
Historial de actualizaciones
- 15 de mayo de 2024. Se actualiza la imagen de la cronología de la vacunación del sarampión en España, corrigiendo pequeños errores de redacción.
[volver al principio]