El ECDC aborda la vacunación frente al VPH en niños varones
El European Centre for Disease Prevention and Control (ECDC) ha publicado el pasado 30 de marzo de 2020 un documento titulado “Guidance on HPV vaccination in EU countries: focus on boys, people living with HIV and 9-valent HPV vaccine introduction”. La publicación incluye: el espacio web que alberga toda la información, el documento en formato PDF con 84 páginas y las tablas y anexos que han servido de base para el análisis y las conclusiones.
La vacunación frente al virus del papiloma humano (VPH) se introdujo en Europa en 2006. En 2008, el ECDC publicó su primer documento de evaluación y recomendaciones y en 2012 una actualización del mismo. En la publicación actual viene a añadir los aspectos no contemplados en las versiones anteriores (vacunación de varones, en personas con virus de la inmunodeficiencia humana (VIH) y la vacuna nonavalente, VPH-9), además de actualizar el conjunto.
Impacto de la infección por el VPH
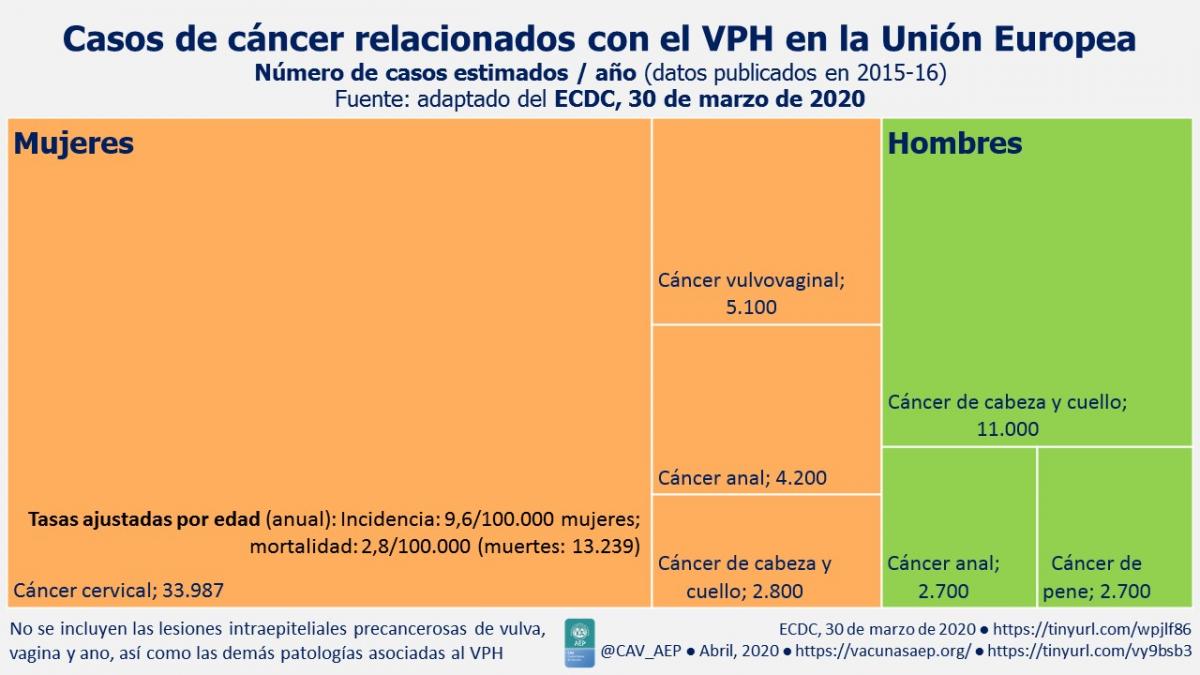 La mayor parte de la población europea se expone y adquiere la infección por el VPH en los primeros años tras el inicio de la actividad sexual en la adolescencia. La gran mayoría de estas infecciones se resuelven espontáneamente. Solo una pequeña cantidad de ellas progresan a infecciones persistentes, y de estas solo una parte avanzan a lesiones precancerosas y cáncer. De los tipos virales con riesgo carcinogénico, el 16 y 18 son los más frecuentemente implicados, sobre todo el primero de estos. Los tipos virales 6 y 11 están implicados en la producción de verrugas anogenitales y papilomatosis respiratoria.
La mayor parte de la población europea se expone y adquiere la infección por el VPH en los primeros años tras el inicio de la actividad sexual en la adolescencia. La gran mayoría de estas infecciones se resuelven espontáneamente. Solo una pequeña cantidad de ellas progresan a infecciones persistentes, y de estas solo una parte avanzan a lesiones precancerosas y cáncer. De los tipos virales con riesgo carcinogénico, el 16 y 18 son los más frecuentemente implicados, sobre todo el primero de estos. Los tipos virales 6 y 11 están implicados en la producción de verrugas anogenitales y papilomatosis respiratoria.
Metodología empleada
Consulta pública previa
En abril de 2019, el ECDC publicó un primer borrador del documento actual y abrió un periodo de consulta pública, destinado a recibir sugerencias y aportaciones de las autoridades nacionales de la Unión Europea, así como de entidades y profesionales implicados en las cuestiones abordadas. Las aportaciones recibidas se muestran ahora en un documento aparte (PDF, 35 páginas): fueron 133 aportaciones y sugerencias en total. De estas, 43 remitidas por autoridades sanitarias de Dinamarca (5), Reino Unido (22), Bélgica (10) y España (6); por parte española, las sugerencias estaban firmadas por A. Limia (Ministerio de Sanidad). También enviaron aportaciones una entidad profesional y los fabricantes de vacunas frente al VPH, GSK y MSD.
Áreas abordadas
Las áreas de conocimiento abordadas son:
- Eficacia y efectividad de la vacuna nonavalente (VHP-9).
- Eficacia y efectividad de la vacunación contra el VPH en personas que viven con el VIH.
- Eficacia y efectividad de la vacunación contra el VPH en varones.
- Coste/beneficio de la ampliación del programa de vacunación contra el VPH a los niños varones.
La seguridad de la vacunación del VPH y su efectividad en las mujeres han sido abordadas en otros documentos recientes y no se trata en esta guía más que de forma accesoria.
Métodos y autores
 Se realizó una revisión bibliográfica exhaustiva y una evaluación de la evidencia utilizando la metodología GRADE, siempre que ha sido factible. Se realizaron, también, tres nuevas revisiones sistemáticas y se analizaron junto con una ya publicada (Cochrane/OMS, 2016), para recopilar evidencia sobre cada tema. Un panel de expertos ad hoc revisó el conjunto de la información, identificó brechas de conocimiento para futuras investigaciones, y formuló las conclusiones.
Se realizó una revisión bibliográfica exhaustiva y una evaluación de la evidencia utilizando la metodología GRADE, siempre que ha sido factible. Se realizaron, también, tres nuevas revisiones sistemáticas y se analizaron junto con una ya publicada (Cochrane/OMS, 2016), para recopilar evidencia sobre cada tema. Un panel de expertos ad hoc revisó el conjunto de la información, identificó brechas de conocimiento para futuras investigaciones, y formuló las conclusiones.
El contenido de esta guía fue desarrollado por el ECDC basado en un informe técnico realizado por el Instituto Catalán de Oncología (ICO, Laia Bruni Coccoz, Beatriz Serrano Carro, Mireia Díaz Sanchis, Claudia Robles, María Brotons Agullo, Laia Alemany y Xavier Bosch). Las tres revisiones sistemáticas citadas fueron desarrolladas por: a) el ECDC; b) el Instituto Robert Koch (Alemania) y la Santé Publique France (Francia); y c) las universidades de Parma y de Pisa (Italia).
La guía fue coordinada y redactada por un equipo dirigido por Edoardo Colzani (ECDC) y todo el material de los anexos y las tablas complementarias fueron preparadas por el Instituto Catalán de Oncología.
El panel de expertos estaba compuesto por los siguientes miembros: Margaret Stanley (Universidad de Cambridge), Matti Lehtinen (Universidad de Tampere), Jonathan Ross (Universidad de Birmingham), Arne Vikström (Instituto Karolinska), Chris Meijer (University Medical Center, Amsterdam), Andrew Amato, Helena de Carvalho Gomes, Edoardo Colzani, Tarik Derrough, Kari Johansen, Helen Johnson, Otilia Mårdh, Pontus Naucler, Kate Olsson, Judith Takacs y Andrea Würz (ECDC).
Conclusiones
La vacuna VPH-9 es eficaz para prevenir la infección persistente por VPH y las lesiones cervicales de alto grado causadas por los tipos adicionales de VPH 31, 33, 45, 52 y 58 cubiertos por la vacuna (calidad de evidencia: alta) y tipos de VPH 6, 11, 16 y 18 (calidad de la evidencia: moderada) en mujeres de 16 a 26 años. La vacuna VPH-9 también es eficaz para prevenir infecciones persistentes por el VPH, verrugas genitales y lesiones intraepiteliales anales de alto grado causadas por los tipos 6, 11, 16 y 18 del VPH (calidad de la evidencia: moderada) entre los hombres de 16 a 26 años. Los datos de inmunogenicidad sugieren:
- No inferioridad de la vacuna VPH-9 en comparación con la vacuna VPH-4 contra los tipos de VPH comunes.
- Respuesta inmune más fuerte contra los serotipos adicionales 31, 33, 45, 52 y 58 contenidos en la vacuna VPH-9 en comparación con la vacuna contra el VPH-4.
- Mayor inmunogenicidad de la vacuna VPH-9 frente a los tipos incluidos en la vacuna en hombres y mujeres de 9 a 15 años en comparación con las mujeres de 16 a 26 años.
La vacuna cuadrivalente VPH-4 reduce el riesgo de infecciones persistentes por VPH, verrugas genitales y lesiones intraepiteliales anales de alto grado en hombres de 16 a 26 años (incluidos hombres que tienen relaciones sexuales con hombres) (calidad de evidencia: alta); no se han encontrado datos sobre la eficacia de la vacuna bivalente (VPH-2) en los hombres. Los datos de inmunogenicidad sugieren:
- No inferioridad de las vacunas VPH-4 y VPH-2 administradas a hombres en comparación con mujeres.
- Mayor inmunogenicidad de las vacunas VPH-4 y VPH-2 administradas a hombres de 9 a 15 años en comparación con las mujeres de 16 a 26 años para los tipos específicos de VPH contenidos en cada vacuna.
No se ha encontrado evidencia directa de la eficacia de la vacuna contra el VPH en personas con el VIH durante el período cubierto por la revisión sistemática, aunque en 2018 y 2019 se ha informado de evidencia de baja calidad de la eficacia de la vacuna VPH-4 contra la infección persistente por VPH y contra la infección oral.
El análisis de coste-efectividad es sensible al contexto. De acuerdo con los modelos revisados, si la prioridad es la prevención de la enfermedad cervical en las mujeres, agregar a los varones a los programas actuales de vacunación contra el VPH solo para mujeres es más rentable si hay:
- Menor cobertura vacunal entre las mujeres.
- Menor coste de la vacuna.
Sin embargo, aumentar la cobertura de vacunación entre las niñas aún puede ser un objetivo primario más rentable.
Si el objetivo del programa de vacunación contra el VPH es prevenir la enfermedad relacionada con el VPH en general, una vacuna universal contra el VPH puede ser más rentable.
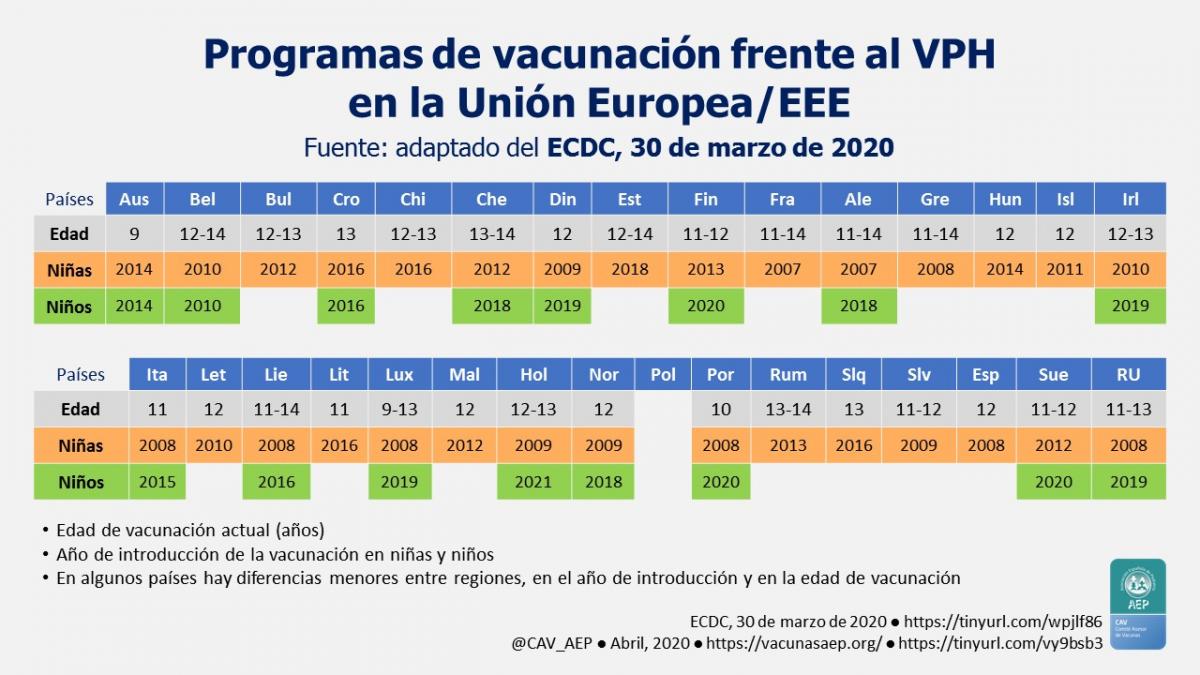
Programas de vacunación frente al VPH en la Unión Europea
Posibles implicaciones para la salud pública
El mayor beneficio de los programas de vacunación frente al VPH se obtiene de la inmunización de los preadolescentes, ya que la inmunogenicidad es mayor que en los adultos y la eficacia también mayor en personas no expuestas antes al VPH. Las personas con mayor riesgo de infección y enfermedad por el VPH, incluidas, entre otras, las personas con el VIH y los hombres que tienen sexo con hombres, también pueden beneficiarse de la vacuna a pesar de que posiblemente sea con menor eficacia debido al mayor riesgo de exposición a los tipos de VPH vacunales y a una menor respuesta inmune.
En cuanto a los programas de vacunación, una estrategia de vacunación universal (es decir, neutral en cuanto al sexo) exige más recursos, pero, a menores niveles de cobertura vacunal, probablemente proporcionará una protección mayor por la inmunidad de grupo. También podría proteger de manera más efectiva a todos los grupos de riesgo al proporcionar un acceso más equitativo a la protección directa.
La vacunación solo de las niñas preadolescentes es probablemente más rentable al coste actual de la vacuna, pero es menos equitativo y es más vulnerable a las caídas de la cobertura vacunal.
Si la cobertura vacunal es menor en subgrupos de población específicos (región geográfica, etnia, estado socioeconómico y religión), puede ser aconsejable canalizar recursos para aumentar la cobertura vacunal en estos grupos infravacunados. Sobre todo en grupos con patrones de interacción sexual preferentemente con parejas sexuales del mismo grupo. En estos casos, la intervención directa en dichos grupos es más equitativa y efectiva.
-oOo-
Más información:
- European Centre for Disease Prevention and Control. Guidance on HPV vaccination in EU countries: focus on boys, people living with HIV and 9-valent HPV vaccine introduction, 2020. Stockholm: ECDC; 2020.
- Instituto Catalán de Oncología, IARC/OMS. HPV Information Centre. Human Papillomavirus and Related Diseases Report: Europe, 19 de junio de 2019.
- OMS, International Agency for Research on Cancer (IARC). Cancer Today.
- OMS. Cáncer cervical.
- Otras noticias anteriores sobre el VPH y sus vacunas en esta web.
- Las vacunas del VPH en el Manual de Vacunas en línea de la AEP.
- Fichas técnicas de las vacunas frente al VPH.