EL PAPEL DE LAS VACUNAS EN LA PREVENCIÓN DE LAS RESISTENCIAS A ANTIBIÓTICOS DE LAS BACTERIAS
Fuente: Nature Medicine 24, pages10–19 (2018) “The role of vaccines in preventing bacterial antimicrobial resistance [2]” Enero de 2018.
La resistencia a los antimicrobianos (RAM) y la morbimortalidad asociadas a patógenos bacterianos han aumentado a niveles alarmantes en todo el mundo. Tan es así, que la Organización Mundial de la Salud (OMS) ha pedido una acción mundial sobre la RAM [3], respaldada por los gobiernos y las agencias de salud. A fecha de hoy se están discutiendo muchas soluciones potenciales para tratar de atajar el problema como el aumento de la inversión en investigación, el desarrollo de nuevos antibióticos y la reducción del uso de los mismos en la cría de ganado.
Sin embargo, históricamente las vacunas han sido poco reconocidas como herramientas para reducir la resistencia a los antimicrobianos en estas discusiones, aun cuando su efectividad en la reducción de la enfermedad y la RAM está bien documentada. Este artículo trata de resaltar el valor de las vacunas como una estrategia adicional para combatir este enorme problema de salud, al tiempo que proporciona perspectivas sobre cómo las vacunas podrían usarse de manera más efectiva en este esfuerzo.
MAGNITUD DEL PROBLEMA
En la historia reciente, ha surgido un aumento inaceptable de la RAM, con evidencia de que las bacterias se vuelven resistentes no solo a una, sino a múltiples clases de antibióticos. Una vez que emergen las cepas resistentes a los antibióticos, pueden propagarse rápidamente por todo el mundo y adquirir resistencia a las clases de fármacos adicionales.
La aparición de la resistencia bacteriana a los antibióticos generalmente ocurre poco después de la introducción clínica de nuevos antibióticos y, en general, se ha informado que esto acontece sobre todo en las regiones que tienen un alto consumo per cápita de estos fármacos [4]. aunque también es evidente en países donde el consumo de fármacos antibacterianos per cápita es bajo.
Se estima que para el año 2050, se pueden perder 10 millones de vidas al año por RAM, por encima de los 8,2 millones de vidas por el cáncer. Para poner este número en perspectiva, actualmente, al menos, 700 000 personas mueren de infecciones resistentes cada año en todo el mundo, más que el número combinado de muertes causadas por tétanos, cólera y sarampión. Son varios los motivos responsables del aumento del uso mundial de antibióticos, como el uso inadecuado de los mismos en la práctica médica, las prescripciones para tratar infecciones bacterianas menores o infecciones virales y el uso generalizado e incontrolado de antibióticos en animales [5] para aumentar la producción de carne.
En este contexto, las vacunas están empezando a reconocerse como herramientas esenciales y altamente efectivas para mitigar la RAM [6]. Es bien conocido que el uso de vacunas bacterianas previene las infecciones, reducen la necesidad de prescripciones de antibióticos y minimizan la presión selectiva del fármaco que puede dar lugar a cepas resistentes (Fig. 1).
Figura 1. Inmunización frente a un patógeno bacteriano y su efecto en el uso de antibióticos y la extensinón de la resistencia antibacteriana.
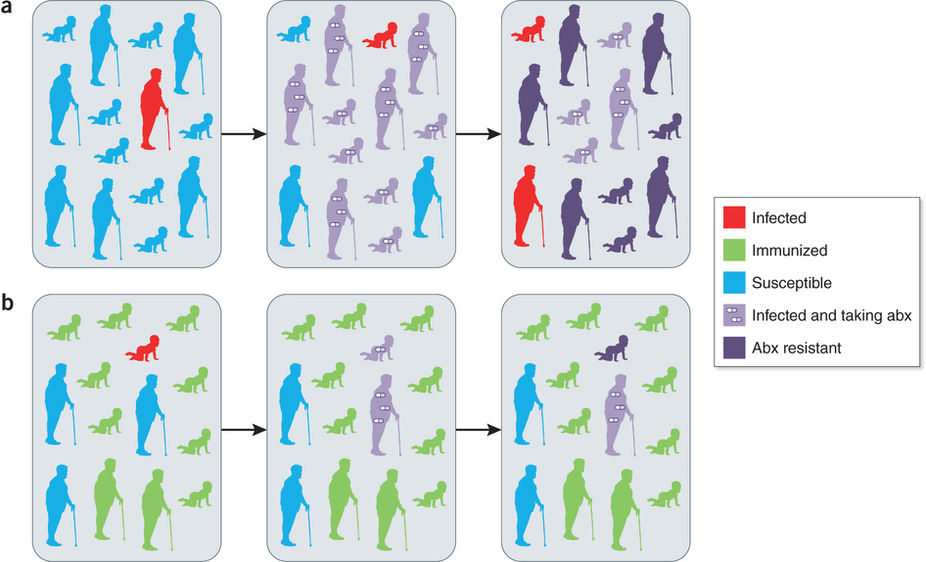
- En una situación donde una población no está inmunizada contra un patógeno bacteriano, la mayoría de los miembros de la población son susceptibles al mismo. Una persona susceptible que se infecta puede, por lo tanto, propagarlo rápidamente a otras personas susceptibles, lo que requiere que tomen antibióticos para eliminar la infección.
- Si grandes proporciones de la población han sido inmunizadas contra un patógeno, se previenen la enfermedad y la diseminación de la misma, y da como resultado un uso de antibióticos mucho más bajo en la población, lo que provoca un menor desarrollo de resistencia a los antibióticos.
Epidemiología de la resistencia bacteriana a los antimicrobianos
La introducción de la penicilina en la década de 1940 permitió el tratamiento de infecciones a menudo mortales causadas por organismos como las especies de estreptococos o Staphylococcus aureus (S. aureus). La resistencia a la penicilina por parte de Streptococcus pneumoniae (S. pneumoniae) fue observada por primera vez en Sudáfrica en 1977 y se diseminó a nivel mundial a medida que los objetivos proteicos del antibiótico mutaban continuamente, sobre todo en los años 90.
S. aureus es otro ejemplo de un patógeno productor de β-lactamasas, dando lugar al desarrollo de resistencia a las nuevas generaciones y clases de antibióticos, incluida la meticilina. El tratamiento del S. aureus resistente a la meticilina (SAMR) con vancomicina y el mayor uso empírico de este antibiótico para los casos sospechosos de meningitis proporcionaron a su vez una presión antibiótica asociada con la aparición de enterococos y estafilococos resistentes a la vancomicina. Clostridium difficile (C. difficile) ha desarrollado resistencias al metronidazol, sin embargo, sigue siendo susceptible a vancomicina y fidaxomicina. Históricamente, las quinolonas prescritas de forma rutinaria se asociaron con la rápida propagación global de una cepa epidémica de C. difficile resistente a las mismas, lo que ha dado como resultado una alta morbilidad y mortalidad.
Existe una lista [7] de la OMS con los patógenos definidos como prioritarios en resistencia a los antibióticos, y que, por tanto, representan la mayor amenaza para la salud humana y para los cuales se necesita con urgencia el desarrollo de nuevos antibióticos, como son Escherichia coli, Klebsiella pneumoniae, Enterobacter spp., Serratia spp., Proteus spp., Providencia spp. y Morganella spp. Estas enterobacterias causan una amplia gama de infecciones, que incluyen neumonía, infección del tracto urinario, bacteriemia e infección del sitio quirúrgico.
A nivel mundial, Mycobacterium tuberculosis tiene la carga más alta de individuos infectados por cualquier enfermedad infecciosa, con aproximadamente 2 mil millones de personas infectadas y una prevalencia devastadoramente alta en los países en desarrollo [8] en los que la tuberculosis (TB) se agrava por una superposición con la infección por VIH. La resistencia a los medicamentos antituberculosos, que ya es sustancial en algunos países, complica aún más los esfuerzos de tratamiento..
El poder de las vacunas para abordar LA RAM
Las vacunas funcionan al entrenar el sistema inmune para reconocer y responder a un patógeno mediante el desarrollo de una defensa inmune rápida y efectiva, evitando el establecimiento de una infección. Por otra parte, muchas vacunas protegen también a individuos no vacunados a través de un proceso de inmunidad de grupo (Fig. 2).
Figura 2. El principio de la inmunidad de grupo.
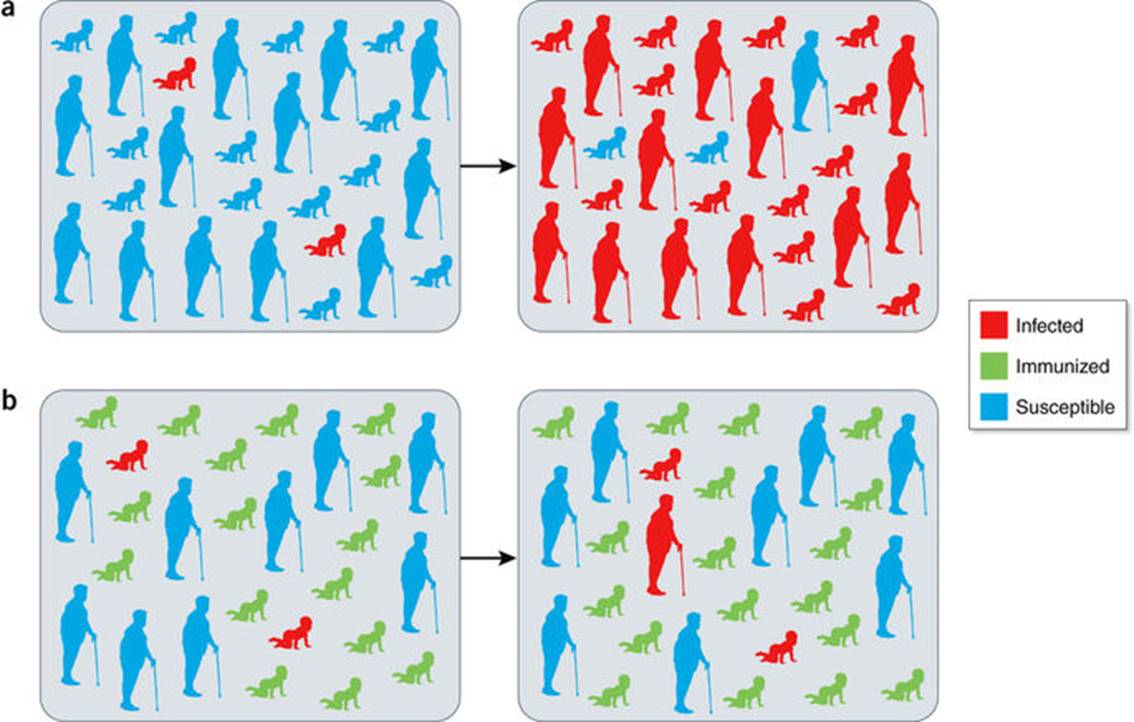
- Sin inmunización: el patógeno se propaga sin inhibiciones en una población susceptible. Los individuos infectados en la población transmiten la enfermedad a individuos susceptibles, y con el tiempo una gran proporción de la población está infectada.
- Con la inmunización: se interrumpe la transmisión del patógeno bacteriano, y los individuos susceptibles, incluidos los que no han sido inmunizados o no pueden ser inmunizados, están protegidos de la enfermedad.
Algunas de las vacunas más exitosas, como las vacunas conjugadas que protegen contra Haemophilus influenzae tipo b (Hib) y S. pneumoniae, conducen a una inmunidad de grupo altamente efectiva.
Vacunas probadas para reducir la RAM
Vacunas contra Haemophilus influenzae tipo b (Hib). Las vacunas conjugadas Hib fueron las primeras vacunas conjugadas que mostraron una alta eficacia en la prevención de enfermedad invasiva en lactantes inmunizados, a niños mayores por protección indirecta y que también redujeron significativamente el uso de antibióticos y, por lo tanto, el desarrollo de resistencia a β-lactamasas por parte del patógeno. Poco después de la introducción de la vacunación frente a Hib, se observó una disminución significativa en las cepas positivas a β-lactamasa [9].
Vacunas conjugadas frente a Streptococcus pneumoniae. En 2005, la OMS estimó que 1,6 millones de muertes fueron causadas por este patógeno [10]. Al mismo tiempo la resistencia de S. pneumoniae a la penicilina y otras clases de antibióticos también se propagó globalmente, siendo resistentes a tres o más clases de fármacos. Como sucedió con Hib, las vacunas conjugadas neumocócicas (VNC) produjeron un gran impacto en la enfermedad invasora (ENI) en menores de 5 años y, también, un enorme efecto indirecto, en particular en adultos. Solo siete años después de la introducción de VNC7 (7 valente) en 2000, se evitaron 211 000 casos de ENI no solo en niños sino también en individuos de todas las edades (Fig. 3). Las vacunas conjugadas antineumocócicas de segunda generación con cobertura de serotipos ampliados han aumentado la protección directa y la inmunidad colectiva frente a los serotipos cubiertos y al mismo tiempo la VNC13 redujo significativamente el uso de antibióticos y la prevalencia de cepas resistentes, que disminuyó en paralelo [11].
Figura 3. Reducción de la RAM despues de un amplio despliegue de la vacuna neumocócica conjugada.
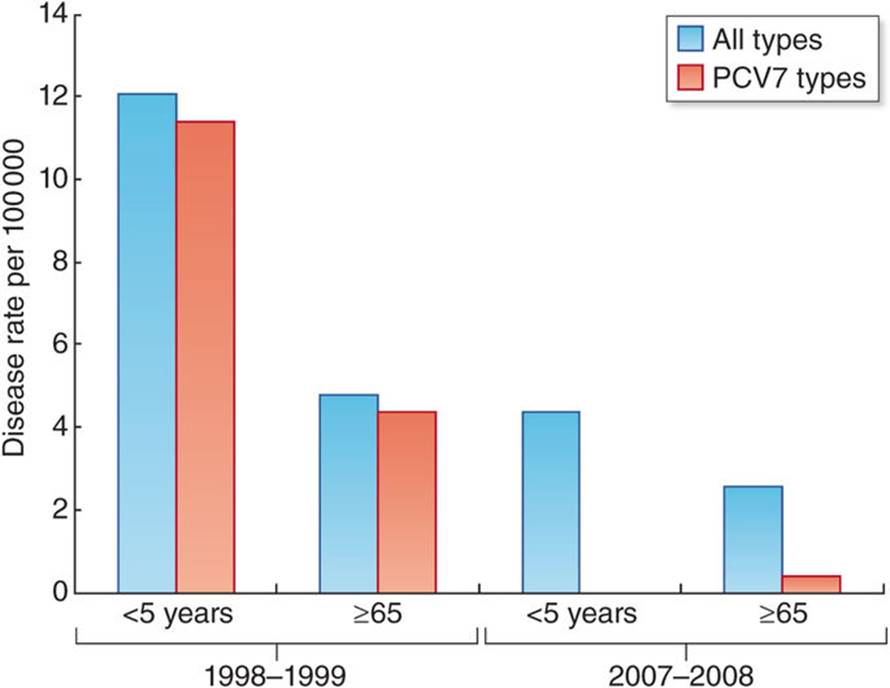
Impacto de VNC7 en las tasas de enfermedad de cepas de S. pneumoniae no susceptibles a la penicilina en niños menores de 5 años y el efecto positivo indirecto en personas mayores (≥65 años) comparando la incidencia años previos a la vacunación (1998-1999) respecto a periodo vacunal (2007-2008).
Vacunas contra la gripe. Las vacunas antigripales no solo previenen gripe, sino que también disminuyen la probabilidad de infecciones bacterianas secundarias, como neumonía y otitis media. Existen dos mecanismos principales por los cuales las vacunas frente a la gripe reducen el uso de antibióticos. En primer lugar, al prevenir las infecciones bacterianas secundarias reducen el uso de antibióticos para tratar tales infecciones. El segundo beneficio de las vacunas contra la gripe para la reducción de la RAM es la disminución de las prescripciones inadecuadas de antibióticos en las infecciones del tracto respiratorio causadas por patógenos virales.
Vacunas actuales en desarrollo con potencial para reducir la ram
La investigación y desarrollo actual de vacunas se enfoca en muchos de los organismos con mayor resistencia a antibióticos o asociados con un alto uso de antibióticos. A continuación, se enumeran algunos ejemplos selectos de vacunas en desarrollo frente a patógenos con propensión demostrada a adquirir resistencia a los antibióticos y que, por lo tanto, son prometedoras para reducir aún más este fenómeno.
Vacunas de Clostridium difficile. C. difficile, es la principal causa de diarrea infecciosa nosocomial en los países industrializados con el 20-30% de los casos que se desarrollan después del uso de antibióticos. Dada la carga de este patógeno y la rápida propagación mundial de cepas epidémicas y resistentes a los antibióticos, el CDC ha clasificado C. difficile como una amenaza urgente [12].. Existen dos vacunas contra C. difficile que se encuentran actualmente en fase 3 de desarrollo clínico especialmente orientadas para proteger a los adultos de 50 años o más, en los que la incidencia es mayor.
Vacunas de Staphylococcus aureus. S. aureus es una causa importante de enfermedad invasora. Las infecciones del sitio quirúrgico representan más del 40 % de las infecciones nosocomiales en pacientes quirúrgicos. Las infecciones pueden complicarse por la resistencia bacteriana a los β-lactámicos y otras clases de antibióticos. Las infecciones causadas por SAMR son más difíciles de tratar que las debidas a cepas sensibles a la meticilina y están asociadas con estancias hospitalarias más prolongadas y una mayor morbilidad y mortalidad. La resistencia a glucopéptidos de S. aureus es actualmente motivo de preocupación, ya que esta clase de antibióticos, incluida la vancomicina, es uno de los principales recursos para combatir las infecciones causadas por SAMR. Existen varias vacunas candidatas frente a S. aureus actualmente en desarrollo una de ellas (SA4Ag) en fase 2/3 y otra vacuna de 4 componentes (4C-Staph) se está probando en ensayos de fase 1.
Vacunas de Streptococcus del grupo B (SGB). También conocido como Streptococcus agalactiae, coloniza asintomáticamente la vagina (mujeres) y el recto (mujeres y hombres) en aproximadamente el 25 % de la población. Las mujeres embarazadas y sus bebés son vulnerables a las enfermedades resultantes de este organismo, y la enfermedad neonatal como resultado de la infección por SGB que se presenta dentro de los primeros 90 días de vida es particularmente devastadora. Esto ha tenido como consecuencia que aproximadamente el 25 % o más de las mujeres embarazadas se someten a antibioterapia intraparto (AIP). Aproximadamente el 10 % de la población materna informa de alergias a la penicilina, lo que lleva a la administración de macrólidos en su lugar. La resistencia a los macrólidos en SGB ha aumentado en los últimos años, teniendo como consecuencia el uso de vancomicina para las madres con SGB resistente a los macrólidos. Además, la aplicación rutinaria de AIP plantea un dilema por la exposición a antibióticos por parte del recién nacido y sus implicaciones en posibles resultados adversos de salud en la vida futura [13]. Existen vacunas conjugadas de polisacáridos capsulares de SGB en desarrollo y están diseñadas para inducir anticuerpos funcionales cuando se administran a mujeres embarazadas con objeto de ser transferidos durante el último trimestre del embarazo y proteger a los recién nacidos de la enfermedad por SGB.
Vacunas para prevenir infecciones por enterobacterias. Estos patógenos están en la lista de la OMS como prioritarios dada su resistencia a los antibióticos. Entre ellos, Escherichia coli (E. Coli) y Klebsiella pneumoniae (K. pneumoniae) plantean las mayores preocupaciones porque tienen altos niveles de resistencia a las cefalosporinas de tercera generación y a los β-lactámicos de amplio espectro. Las infecciones por E. coli también se asocian con altos niveles de resistencia a las fluoroquinolonas, y K. pneumoniae es altamente resistente a los carbapenémicos. Las enterobacterias multirresistentes han logrado una mayor atención recientemente debido a la rápida propagación global de una cepa productora de metalo-β-lactamasa (NDM-1) y que es resistente a todos los agentes excepto la colistina y la tigeciclina.
En el momento actual se presentan grandes desafíos de desarrollo clínico para la identificación de una población de pacientes adecuada con una incidencia de enfermedad lo suficientemente alta como para realizar estudios clínicos de vacunas profilácticas.
Vacunas de Mycobacterium tuberculosis. La TB tiene la mayor carga mundial de cualquier enfermedad infecciosa, con casi 2 mil millones de personas infectadas de forma latente y un número asociado de aproximadamente 1,8 millones de muertes al año. Se estima que la coinfección por tuberculosis en personas con VIH ocurre en 15 millones de personas. A nivel mundial, aproximadamente el 5 % de los 10,4 millones de nuevos casos de TB diagnosticados fueron multirresistentes [14] en 2015, y la RAM conduce a regímenes de tratamiento más largos, períodos prolongados de contagio y una mayor mortalidad en los afectados con TB.
La vacuna BCG (Bacillus Calmette-Guérin), no proporciona protección adicional después de una dosis de la infancia, y no evita la reactivación de la TB latente a la enfermedad pulmonar en casi un tercio de la población humana que ya está infectada. Dadas estas deficiencias de BCG, se están llevando a cabo varios enfoques con nuevas vacunas.
maximizar el uso de vacunas autorizadas y perspectivas de futuro
Aun cuando las vacunas han sido muy efectivas para reducir la incidencia de enfermedades infecciosas y el uso de antibióticos, sigue habiendo una serie de obstáculos para el acceso, la implementación y el uso a nivel global. La cobertura mundial podría mejorarse con licencia simultánea en países desarrollados y en desarrollo, con el lanzamiento más rápido en países con las cohortes de nacimiento más grandes como China e India, mejorando la logística para llevar las vacunas a lugares remotos, aumentando los fondos destinados a la investigación e implementación. Sin embargo, incluso en países desarrollados como los Estados Unidos y en Europa, la cobertura con algunas vacunas, como las vacunas antigripales, sigue siendo subóptima. Mucho camino por recorrer pues.
Las nuevas vacunas en desarrollo, como las vacunas para prevenir la infección por C. difficile o S. aureus, las vacunas antineumocócicas conjugadas con más serotipos o las vacunas para prevenir infecciones con bacterias Gram negativas, prometen no solo abordar estas enfermedades mortales sino también ayudar a frenar aún más el uso de antibióticos y, por lo tanto, prevenir la RAM. Además, no existe un límite para la cantidad de vacunas que se pueden administrar a un individuo, ya que los humanos están expuestos continuamente a una gran cantidad de agentes patógenos infecciosos y el sistema inmunitario se ha desarrollado para tratar una cantidad casi infinita de patógenos.
